Остеопороз: современный взгляд на проблему. Журнал остеопороз
Остеопороз | Журнал Здоровье
Остеопороз — это заболевание опорно-двигательного аппарата, которое характеризуется потерей костной массы, нарушением структуры костной ткани, в связи с чем кости становятся хрупкими и ломаются даже при небольших нагрузках. Опасность заключается в том, что остеопороз — “тихое” заболевание: в начальной стадии у пациентов не бывает ни боли, ни какой-то выраженной симптоматики. Болезнь возникает и прогрессирует в “скрытой” форме и впервые проявляется переломом. По данным ВОЗ, остеопороз весьма распространен в мире: он занимает 4-ое место после болезней сердечно-сосудистой системы, онкологических заболеваний и сахарного диабета. Более 10 млн американцев страдают остеопорозом, и намного больше имеют начальную стадию болезни — остеопению. По статистике, после 55 лет каждая вторая женщина и каждый пятый мужчина имеют переломы, возникающие в результате остеопороза.
Динамическое состояние костей
В течение жизни клетки — остеобласты, создают межклеточный костный материал (матрикс) и заполняют его кальцием. В то же время, клетки-остеокласты так же усердно разрушают кость. Этот баланс регулируется многими факторами, включая гормоны и цитокины. Масса кости достигает пика к середине третьего десятилетия жизни и остается неизменной в течение приблизительно 10 лет. В этот период происходит постоянный круговорот костной ткани, при котором процесс формирования кости приблизительно соответствует ее ресорбции.
С возрастом баланс нарушается. Поскольку к середине жизни у женщин гормональный фон меняется более резко, чем у мужчин, — остеокласты получают превосходство, и костная масса начинает убывать. Некоторая масса теряется уже ко времени, когда женщины достигают менопаузы, но скорость потери может увеличиться почти в 10 раз в течение первых 6 лет менопаузы. В этом — сущность остеопороза I типа.

По достижении среднего возраста сверхактивные остеокласты представляют собой угрозу здоровью кости. А после 60 лет активность остеокластов понижается, приводя к возникновению остеопороза II типа. Принимая во внимание, что в первом случае опасность угрожает трабекулярным (губчатым) костям, в частности, позвоночнику, вследствие перепроизводства остеокластов, то во втором случае, когда остеокласты не вырабатываются в необходимом количестве, более хрупкими и ломкими становятся корковые (плотные) кости — таза, бедра, голени.
Наиболее распространенные места переломов — позвоночник, бедро и предплечье. Сломанное бедро — слишком частая прелюдия смерти пожилых людей, не говоря уже об экономическом бремени, которое вынуждены нести пациенты, их семьи и система здравоохранения. Мужчинам не стоит обольщаться — более чем 30% всех переломов бедра приходится на них.
Кто подвержен риску?
Наследственность подготавливает почву для остеопороза. Американцы европейского или азиатского происхождения более подвержены риску, чем афроамериканцы. Но следует иметь в виду, что наши генетические “карты” перетасованы в каждом поколении, и вполне возможно, что вы и не унаследуете те же гены, что и ваши родственники, подверженные остеопорозу.
Независимо от генетики, шансы развития остеопороза очень зависят от окружающей среды и образа жизни. Люди с историей анорексии или булимии — подвергаются риску остеопороза на поздних этапах жизни. Аменорея (отсутствие регулярных месячных у женщин) также увеличивает риск. Курение и алкоголь в больших количествах ослабляют кости и способствуют их ломкости. Высокий уровень фосфора, связанный с пристрастием к гамбургерам и другим продуктам быстрого питания, увлечение напитками нарушают соотношение фосфора и кальция, которое тоже способствует развитию заболевания. Бездеятельность и нехватка физической активности, как, например, при длительном постельном режиме, также ослабляют кости.
Кальций снижает риск
Кости состоят в основном из кальция, а остеопороз характеризуется потерей костной массы, следовательно, причиной развития остеопороза является либо недостаточное потребление кальция с пищей, либо нарушения в организме, которые не дают кальцию усваиваться. Также причиной может служить потребление веществ, которые способствуют выходу кальция из организма. Помимо кальция, костям нужен фосфор, витамин D, и некоторые металлы.
Взрослые могут уменьшить риск развития остеопороза, если будут: соблюдать здоровую диету, избегать табака и алкоголя, и не будут: увлекаться сильными лекарственными препаратами, ослабляющими кости, и пренебрегать физической нагрузкой.
Здоровые кости нуждаются в кальции, источниками которого являются: темно-зеленые листовые овощи, брокколи, бобы, консервированный лосось, сардины, молочные продукты.
Как это ни парадоксально, остеопороз весьма распространен в Швеции и Норвегии, где молоко — очень популярный продукт. Возможным объяснением этой аномалии может служить переизбыток витамина А, получаемого из витаминизированного молока, и широко распространенный дефицит витамина K.
Необходимая организму ежедневная доза кальция изменяется с возрастом. Национальная академия наук и Национальная ассоциация остеопороза рекомендуют следующие цифры:
| 1-3 года | 500 мг |
| 4-8 лет | 800 мг |
| 9-18 лет | 1300 мг |
| 19-50 лет | 1000 мг |
| старше 50 лет | 1200 мг |
Pages: 1 2

Метки: витамины, возраст, гормональный фон, дефицит, кальций, магний, остеопороз, пищевые добавки
zdorovie.com
Остеопороз: современный взгляд на проблему | Гависова А.А., Твердикова М.А., Якушевская О.В.
Для цитирования: Гависова А.А., Твердикова М.А., Якушевская О.В. Остеопороз: современный взгляд на проблему // РМЖ. 2012. №21. С. 1110
ВОЗ определяет остеопороз как системное заболевание скелета, характеризующееся снижением плотности костной ткани и нарушением микроархитектоники кости с последующим повышением ее хрупкости и учащением риска переломов. Это определение остеопороза на международном уровне сформулировано на Consensus Development Conference: Diagnosis, prophylaxis and treatment of osteoporosis (1993). Определение не является полным.
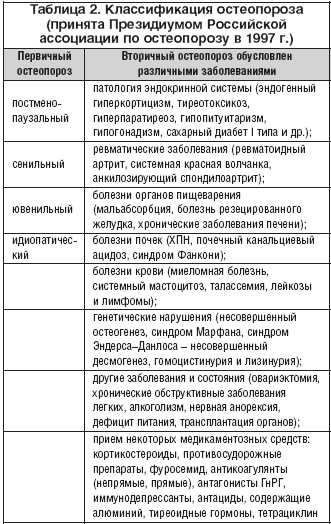
Международная классификация болезней (МКБ 10) относит остеопороз к «болезням костно–мышечной системы и соединительной ткани», и в этом отношении определение четко позиционирует его как заболевание скелета. С другой стороны, остеопороз относят к метаболическим заболеваниям, а этого важного момента в определении нет. Снижение плотности костной ткани, нарушение микроархитектоники и повышение хрупкости костей являются результатом нарушения баланса обмена костной ткани с преобладанием процессов рассасывания над процессами образования, в котором оба они одинаково важны. Результатом этого является уменьшение прочности костной ткани, и одна и та же степень остеопороза может обеспечиваться разными соотношениями понижения плотности и хрупкости. Таким образом, остеопороз может быть определен как хроническое системное прогрессирующее метаболическое заболевание скелета или клинический синдром при других заболеваниях, характеризующихся снижением плотности костной ткани, нарушением микроархитектоники и повышением хрупкости костей в силу нарушения баланса обмена костной ткани с преобладанием процессов рассасывания над процессами образования, понижением прочности кости и нарастающим риском переломов [3,4]. Переломы являются основным осложнением остеопороза. Наиболее частая локализация переломов представлена в таблице 1. Этими локализациями переломы, к сожалению, не ограничиваются. Они могут затрагивать любую из трубчатых костей, тела позвонков, тазовые кости и др. По эпидемиологической, научной, профилактической и клинической значимости ВОЗ ставит сегодня остеопороз на четвертое место после инфекционной, сердечно–сосудистой, опухолевой и эндокринной (сахарный диабет в первую очередь) патологии [2]. Остеопороз не щадит никого. Нет ни одной расы, ни одной национальности, ни одной страны, свободных от остеопороза. Распространенность его неуклонно растет, одной из основных причин чего является повзросление и постарение населения. Большое значение принадлежит также ухудшению среды обитания, нездоровому образу жизни (низкая физическая активность, избыточная масса тела и др.), с которым связаны общее падение уровня здоровья, иммунные, метаболические и иные нарушения. Более 80% женщин старше 50 лет и практически все женщины и мужчины старше 75 лет имеют остеопороз. И это еще одно из оснований для образного названия остеопороза «безмолвная эпидемия» [2,3]. По самым ориентировочным подсчетам, только клинически манифестированным остеопорозом страдает не менее 10 млн американцев, 80% из них – женщины. Компрессионные переломы позвонков, переломы шейки бедра и дистального отдела лучевой кости наблюдаются у 40% женщин и 10% мужчин в возрасте 50 лет и старше. Только в США ежегодно диагностируется около 250 тыс. случаев переломов шейки бедра [9]. Классификация остеопороза представлена в таблице 2. Для заболевания характерна потеря костной массы, которая происходит постепенно, скрыто и зачастую диагностируется после переломов тел позвонков, шейки бедренной кости, проксимального отдела плечевой кости или переломов других локализаций. В настоящее время остеопороз является одной из главных причин инвалидности, снижения качества жизни и преждевременной смерти пожилых людей. Наиболее распространенной формой заболевания является постменопаузальный остеопороз (ПМО), при котором прогрессирующее снижение прочности кости связано с наступлением менопаузы. У пациентов наблюдается высокий костный обмен с интенсивными процессами резорбции трабекулярной костной ткани при нормальном или повышенном костеобразовании. Как известно, костная ткань состоит из коллагена I типа и ряда других неколлагеновых белков. В процессе жизни человека происходят два взаимосвязанных процесса: резорбция старой и образование новой кости, составляющие цикл ремоделирования костной ткани. При этом остеобласты синтезируют белковый матрикс, который в дальнейшем подвергается минерализации. Ремоделирование кости является динамическим процессом, который зависит от возраста. Так, в пубертатном и постпубертатном периоде костная масса активно увеличивается, достигая своего максимального значения в среднем к 20–30 годам. С 35 лет у женщин и с 45 лет у мужчин начинается физиологическая потеря костной массы, которая у женщин резко возрастает в первые 5–10 лет после наступления менопаузы. В дальнейшем (к 65–70 годам) потери костной массы снижаются, составляя в среднем 0,3–0,5% в год, а к 80 годам костная ткань у женщин уменьшается на 30% и более [1,2,12]. Эндогенные эстрогены играют важную роль в модуляции процессов резорбции костей после менопаузы. На фоне гипоэстрогенемии отмечается ускорение процессов резорбции костей. Эстрогены оказывают прямое и опосредованное действие на скелет. Последнее осуществляется путем снижения активности паратгормона, что способствует снижению абсорбции кальция в кишечнике и его реабсорбции почками. Установлено наличие высокоспецифических эстрогенных рецепторов в культуре клеток костной ткани, что указывает на прямое воздействие эстрогенов на кость. Следовательно, клетки костной ткани являются своеобразными клетками–мишенями для половых гормонов, которые оказывают влияние на скелет [3,6]. Об уровне костного метаболизма можно судить по биохимическим маркерам, определяемым в сыворотке крови и моче. К маркерам формирования костной ткани относятся костный изофермент щелочной фосфатазы, остеокальцин, С–концевой пептид коллагена I типа. Основные биохимические показатели, характеризующие резорбцию костной ткани, включают экскрецию кальция с мочой, N–концевой пептид коллагена I типа, пиридиновые связи коллагена [5]. По расчетам демографов, если не будут приняты меры профилактики, частота остеопоротических переломов к 2050 г. достигнет масштабов эпидемии. В 1990 г. зарегистрированное число остеопоротических переломов в мире составило 1,70 млн, и при нынешних темпах роста распространенности остеопороза к 2050 г. оно ожидается на уровне 6,25 млн. ПМО является многофакторным заболеванием, в развитии которого ведущую роль играют дефицит половых гормонов и генетические факторы. В формировании пиковой массы кости и скорости ее изменения важную роль играют факторы риска (табл. 3). ПМО, по образному определению, – это «тихая эпидемия», длительное время протекающая бессимптомно и нередко выявляющаяся клинически только на стадии переломов. В связи с этим оценка факторов риска заболевания имеет большое значение для его раннего распознавания, своевременного лечения, а в результате – улучшения качества и продолжительности жизни пожилых людей. Своевременная диагностика остеопороза позволяет во многих случаях провести коррекцию кальциевого обмена в организме и предотвратить развитие осложнений. Трудность заключается в том, что в 50% случаев наблюдается бессимптомное течение заболевания, при этом осложнения (переломы позвонков и трубчатых костей – шейки бедра, дистального отдела предплечья и др.) являются и первыми его клиническими проявлениями. Характерным является то, что переломы чаще всего развиваются спонтанно или при минимальной травме (например, падение с высоты не выше собственного роста и т.д.) [5,6]. Нередко первым симптомом остеопороза является боль в спине: грудном отделе позвоночника, пояснично–крестцовой области или крестце. При отсутствии переломов причиной болей могут быть микропереломы трабекулярной зоны тел позвонков, а также раздражение надкостницы деформирующейся порозной массой. Характерные симптомы при остеопорозе – уменьшение роста больных, ограничение движений в поясничном отделе позвоночника, образование кожных складок на боковой поверхности грудной клетки и др. Методы инструментальной диагностики остеопороза представлены в таблице 4. Рентгенография позволяет выявить переломы в грудном и поясничном отделах позвоночника, деформацию позвонков, при исследовании костей таза оценить изменения в тазобедренных суставах, шейке бедра, тазовых костях. Одним из недостатков рентгенографии в диагностике остеопороза является ее низкая чувствительность, позволяющая определять уменьшение костной массы, когда степень снижения минерализации достигнет 20–40%, поэтому установить диагноз остеопении и начальных проявлений остеопороза практически невозможно. Напротив, рентгеновские денситометры имеют высокую чувствительность и позволяют определять потерю минеральной плотности костной ткани (МПКТ) начиная с 2–3%. Однако основной задачей классической рентгенологии является дифференциальная диагностика остеопороза с другими заболеваниями костей и суставов. Поэтому стандартная рентгенография и рентгеновская денситометрия являются взаимодополняющими методами [7,8]. Общим рентгенологическим признаком для всех форм остеопороза является снижение плотности тени исследуемых отделов скелета. При остеопорозе постепенно исчезает нормальный трабекулярный рисунок кости, в телах позвонков частично или полностью исчезает поперечная и усиливается вертикальная исчерченность. Для остеопороза характерны усиление двояковогнутости тел позвонков, их клиновидная деформация. Однако в связи с тем, что рентгенографические изменения появляются при потере не менее 30–40% минеральных веществ, содержащихся в костной ткани, для ранней диагностики остеопении необходимо использовать другие инструментальные методы. Для оценки МПКТ чаще всего выполняют исследование проксимального отдела бедра и поясничного отдела позвоночника. Костную массу оценивают по содержанию минералов на единицу площади кости, а также в процентном отношении к нормативным показателям у людей соответствующего пола и возраста и к пиковой костной массе. Наряду с абсолютными показателями плотности кости в результатах денситометрии автоматически вычисляются Т– и Z–критерии в процентах и величинах стандартного отклонения (SD) [6]. Т–критерий представляет собой количество стандартных отклонений от среднего значения МПКТ здоровых лиц в возрасте 20–40 лет, а Z–критерий оценивается в сравнении со средними значениями, нормативными для данного возраста и пола. Согласно критериям ВОЗ, значения МПКТ, отклоняющиеся по Т–критерию менее чем на –1 SD, расцениваются как норма, значения от –1 SD до –2,5 SD – как остеопения, превышающие –2,5 SD – как остеопороз. Следует подчеркнуть, что показатели МПКТ для оценки риска переломов имеют такое же значение, как, например, уровень артериального давления для оценки риска развития инсульта. При остеопении механическая прочность кости во многих случаях остается достаточной, чтобы выдерживать обычные механические (физиологические) нагрузки. Поэтому при показателях Т–критерия от –1 SD до –2,5 SD риск возникновения переломов значительно меньше, чем при отклонениях по Т–критерию более чем –2,5 SD. Однако в ряде случаев при уменьшении МПКТ менее чем на –2,5 SD развиваются переломы. Причинами увеличения показателя МПКТ в этих случаях могут быть кальцификация аорты, передней продольной связки позвоночника, наличие остеофитов и др. [10,11]. Для прогнозирования риска возникновения перелома шейки бедренной кости при остеопорозе наиболее информативна оценка костной массы именно в шейке бедренной кости, в меньшей степени – в поясничных позвонках, пяточных костях. Определение МПКТ в ненагружаемых отделах скелета (предплечье, кисть), по мнению ряда исследователей, не так информативно, т.к. эти сегменты подвергаются менее интенсивному механическому напряжению. Для диагностики остеопороза используются также показатели, характеризующие процессы резорбции кости и костеобразования. Среди маркеров костной резорбции «золотым стандартом» в настоящее время является уровень пиридинолина или дезоксипиридинолина в моче. Известно, что стабильность коллагенового матрикса обеспечивается межмолекулярными необратимыми связями, образующимися между аминокислотами, входящими в полипептидную цепь коллагена. Из–за наличия пиридинового кольца перекрестные связи получили название пиридинолин и дезоксипиридинолин. Для определения содержания этих маркеров рекомендуется исследование второй утренней порции мочи (с 7 до 11 ч.). Исследование пиридинолина и дезоксипиридинолина в моче показано не только для диагностики, но и для контроля терапии – лечение считается эффективным, если экскреция пиридинолина и особенно дезоксипиридинолина снижается на 25% и более в течение 3–6 мес. после назначения антиостеопоротической терапии [5,10]. Информативными и доступными маркерами костеобразования являются активность щелочной фосфатазы и ее костного изофермента, а также уровень остеокальцина. Остеокальцин представляет собой витамин К–зависимый неколлагеновый белок костной ткани, который локализуется преимущественно во внеклеточном матриксе кости и составляет около 25% неколлагенового матрикса. Более 90% синтезируемого зрелыми остеобластами остеокальцина у лиц молодого возраста и приблизительно 70% у людей зрелого возраста включается в костный матрикс, а остальная часть попадает в кровоток. Изменения его концентрации в крови отражают метаболическую активность остеобластов костной ткани. Так, снижение содержания остеокальцина в костной ткани и периферической крови наблюдается при повышении концентрации паратгормона в связи с ингибирующим действием последнего на активность остеобластов. Витамин D3 стимулирует синтез остеокальцина в остеобластах и повышает его концентрацию в крови. Концентрация остеокальцина также повышается при болезнях, характеризующихся увеличением костного обмена (болезнь Педжета, первичный гиперпаратиреоз, почечная остеодистрофия, диффузный токсический зоб и др.). При постменопаузальном остеопорозе наблюдается увеличение содержания маркеров резорбции при повышенном или нормальном уровне показателей костеобразования [6]. Формулировка диагноза остеопороза указана в таблице 5. Положительная динамика устанавливается при повышении МПКТ более чем на 2–3% за год при отсутствии новых переломов. Стабильным можно считать состояние, когда нет новых переломов костей, но не выявляется повышение МПКТ или ее снижение (±2%). Прогрессирование остеопороза (отрицательная динамика) определяется при возникновении новых переломов за период лечения и/или при снижении МПКТ более чем на 3% за год. Оценка динамики течения остеопороза важна для принятия решения о дальнейшей терапии [8]. В настоящее время основными критериями эффективности препаратов при лечении остеопороза являются снижение частоты новых переломов костей при 3–5–летнем наблюдении и повышение МПКТ, определяемое с помощью костных рентгеновских денситометров, нормализация маркеров костного метаболизма. Основной задачей лечения остеопороза является нормализация процессов костного ремоделирования, т.е. подавление костной резорбции и стимуляция костеобразования, что приводит к стабилизации и увеличению МПКТ, улучшению качества кости и снижению частоты переломов. Это достигается посредством применения немедикаментозных (профилактических) и фармакологических методов (патогенетическая терапия). Среди немедикаментозных методов важное значение придают образовательным программам, отказу от вредных привычек (курение, злоупотребление алкоголем, употребление крепкого кофе, тяжелые физические нагрузки), занятиям физкультурой (лечебная гимнастика, плавание). Сюда также относятся и меры по профилактике падений – отмена снотворных, седативных и психотропных препаратов, коррекция зрения, лечение сопутствующих заболеваний внутренних органов, а при высоком риске переломов шейки бедренной кости – ношение протекторов бедра. Профилактика остеопороза заключается также в адекватном потреблении кальция, других макро– и микроэлементов с продуктами питания [13]. Основой любой схемы лечения и профилактики остеопороза является применение кальция и витамина D [4,9,14]. Образование кости – организованный во времени и пространстве процесс, при котором неорганические вещества откладываются в органический матрикс. Минеральная фаза этого процесса состоит в первую очередь из кальция и фосфора, скорость ее образования в числе других факторов определяется концентрацией ионов данных минералов в плазме и внеклеточной жидкости. В костях скелета кальций представлен фосфатами – Са3(РО4)2 (85%), карбонатами – СаСО3 (10%) и солями органических кислот – лимонной и молочной (около 5%). Вне костей скелета кальций содержится во внеклеточной жидкости и практически отсутствует в клетках [6]. В фосфате кальция, кристаллическом минеральном соединении, близком к гидроксилапатиту – Са10(РО4)6(ОН)2, некоторая часть ионов Са2+ замещена ионами Mg2+ и еще меньшая часть ионов ОН – ионами фтора, повышающими прочность кости. Минеральные компоненты костной ткани находятся в состоянии химического равновесия с ионами кальция и фосфата сыворотки крови. Клетки костной ткани могут ускорять отложение или, напротив, растворение и вымывание минеральных компонентов при локальных изменениях рН, концентрации ионов Са2+, НРО42– и хелатообразующих соединений. В организме взрослого человека содержится 1–2 кг кальция, 98% которого входит в состав скелета, что равно примерно 2% массы тела (около 30 моль). В крови уровень кальция находится на уровне 9–11 мг/100 мл (2,2–2,8 ммоль/л), во внеклеточной жидкости – около 20 мг/100 мл. Регуляция обмена кальция между вне– и внутриклеточной жидкостью осуществляется паратиреотропным гормоном, кальцитонином, а также 1,25–диоксихолекальциферолом. Уменьшение концентрации ионов кальция влечет увеличение секреции паратиреоидного гормона. В виде реакции на это остеокласты усиливают растворение содержащихся в костях минеральных соединений. При этом одновременно возрастает реабсорбция ионов Са2+ в почечных канальцах, и в итоге повышается уровень кальция в сыворотке крови. При увеличении содержания ионов кальция, напротив, секретируется кальцитонин, снижающий концентрацию ионов Са2+ за счет его отложения в результате деятельности остеобластов. В регуляции этих процессов активное участие принимает витамин D. Он требуется для синтеза кальцийсвязывающих белков, контролирующих всасывание ионов Са2+ в кишечнике и реабсорбцию – в почках. Для нормального течения процессов кальцификации необходимо постоянное поступление витамина D в организм [9]. Тироксин и андрогены повышают, а глюкокортикоиды понижают содержание ионов Са2+ в организме человека. Кальций поступает в организм человека с пищей. Кальций пищи всасывается в тонкой кишке по двум механизмам: насыщаемому (чресклеточному) – регулируется витамином D и происходит в основном в начальном отделе тонкой кишки, и ненасыщаемому – пассивная диффузия из просвета кишки в кровь и лимфу. Объем всасываемого кальция является функцией многих переменных, одна из наиболее важных среди которых – возраст. В первые дни после рождения усваивается почти весь получаемый кальций, и далее в период роста его усвоение остается высоким. В последующем оно снижается с максимумом скорости снижения к 60 годам. Следующая, влияющая на всасывание кальция переменная, – рацион. Всасывание больше при употреблении высококалорийной белковой пищи и ниже – растительной. Всасывание кальция замедляется при многих патологических состояниях, таких как тиреотоксикоз, болезни почек, кишечника, гастро– и энтероэктомия и др. Во взрослом организме содержится около 670 г фосфора (1% массы тела), который используется на образование костной ткани и клеточный энергетический обмен. Около 90% фосфора, подобно кальцию, также находится в скелете. Вместе с кальцием он составляет основу твердого вещества кости. В костях фосфор представлен труднорастворимым фосфатом кальция (до 2/3) и растворимыми соединениями (до 1/3). Большая часть остального количества фосфора находится внутри клеток, и только 1% – во внеклеточной жидкости. Поэтому уровень фосфора в сыворотке крови не отражает его общее содержание в организме [12]. Всасывание 70–90% объема фосфора происходит в тонком кишечнике, откуда он поступает в печень, где участвует в процессе фосфорилирования, частично откладывается в виде минеральных солей, переходящих затем в кровь и используемых костной и мышечной (синтез креатинфосфата) тканью. Качеством обмена фосфатов крови и костной ткани определяется качество процессов окостенения, поддержания нормальной костной структуры в принципе. Скелет является резервуаром неорганического фосфора: при снижении его содержания в плазме крови он поступает в нее из скелета и, наоборот, откладывается в скелете при повышении его концентрации в плазме. Процессы обмена кальция и фосфора тесно взаимосвязаны друг с другом. Считается, что оптимальным для усвоения с пищей является соотношение фосфора и кальция 1:1–1,5. Гиперкальциемия, снижая секрецию паратиреоидного гормона, стимулирует реабсорбцию фосфатов, которые через соединение с кальцием приводят к его отложению в тканях и гипокальциемии. Гипокальциемия стимулирует секрецию паратиреоидного гормона и увеличивает продукцию витамина D. В результате усиливается мобилизация из костей и поступление из кишечника кальция и фосфатов. Избыток фосфатов экскретируется с мочой (фосфатурическое действие паратиреоидного гормона), при этом в почечных канальцах возрастает реабсорбция кальция, что нормализует его концентрацию в крови. Гипофосфатемия сопровождается усилением секреции только витамина D, что снижает секрецию и, как результат, концентрацию паратиреоидного гормона в плазме крови. Гипофосфатемия приводит также к стимуляции абсорбции фосфата и кальция в кишечнике. Избыток кальция выводится с мочой, т.к. витамин D в сравнении с действием паратиреоидного гормона усиливает его реабсорбцию в незначительной мере. В результате описанных явлений физиологическая концентрация фосфата в плазме крови восстанавливается независимо от концентрации кальция. Витамин D играет важную роль для организма в целом. Он, в отличие от других витаминов, поступает в него не только с пищей, но и образуется в коже под влиянием ультрафиолетовых лучей [6,7,13]. Витамин D3 – холекальциферол или витамин D2 – эргокальциферол гидроксилируются в печени, образуя 25–гидроксивитамин D, содержание которого в крови составляет от 20 до 50 нг/мл. Последний не обладает никакой метаболической активностью и только после последующего гидроксилирования в почках под влиянием паратиреоидного гормона превращается в активную форму 1,25–дигидроксивитамина D3 – кальцитриол. Именно последний участвует в обеспечении гомеокинеза кальция через его регуляцию в кишечнике и костях. В кишечнике кальцитриол регулирует всасывание кальция и фосфора, а в костях – минерализацию вновь образующейся костной ткани. Транспорт кальция через клетки кишечника является активным процессом, одновременно усиливается всасывание фосфора. В точках роста костей кальций вступает в связь с неорганическими фосфатами. Остеобласты используют фосфат кальция для новообразования костной ткани. Помимо усиления всасывания фосфора кальцитриол тормозит его потерю и способствует усвоению магния как партнера кальция во всех биохимических реакциях. С учетом того, что кальций является основной структурной единицей костей скелета (99% всего кальция организма содержится в костной ткани), он играет значимую роль в профилактике и лечении остеопороза (остеопении). На сегодняшний день доступны результаты проведенных рандомизированных контролируемых исследований, в которых оценивалось влияние кальция на показатели костной массы с использованием метода костной денситометрии [13]. Практически все авторы отмечают тенденцию к повышению МПКТ (в среднем на 0,25% в год) на фоне приема препаратов кальция. Некоторые исследователи обращают внимание на то, что влияние кальция на костную массу было более отчетливым в первый год лечения, особенно в участках скелета, где преобладает трабекулярная кость. Метаанализ 20 проспективных рандомизированных исследований показал, что потери МПКТ у лиц, получавших адекватное количество кальция, существенно ниже 1% в год, а у тех, кто не получал препараты кальция, эти потери превышали 1% в год [9]. В настоящее время доказано, что потребление кальция до 2500 мг в сут. не вызывает гиперкальциурию или формирование камней в почках. Вместе с тем пациентам с мочекаменной болезнью предпочтительнее назначение цитрата кальция, не влияющего на процесс нефролитиаза. При приеме препаратов кальция необходимо соблюдать водный режим (1,2–1,5 л жидкости в сутки) и ограничивать потребление поваренной соли, т.к. избыток натрия повышает экскрецию кальция с мочой. Частым побочным эффектом является возникновение запоров. В этом случае необходимо увеличить потребление воды и продуктов растительного происхождения. При проведении профилактики и лечения остеопороза предпочтение отдают комбинации солей кальция с витамином D и микроэлементами, т.к. она оказывает наиболее выраженное остеопротективное действие. Представителями этой группы препаратов являются Кальцемин и Кальцемин Адванс. Входящие в состав соли кальция и другие компоненты придают Кальцемину и Кальцемину Адванс целый ряд преимуществ (табл. 6 и 7). В заключение необходимо отметить, что длительное применение препаратов группы Кальцемин является эффективным средством профилактики и лечения остеопороза (остеопенического синдрома). Профилактическое лечение следует начинать всем женщинам в постменопаузе, имеющим два и более факторов риска остеопороза. Кальцемин целесообразно принимать 2 раза в сутки, т.к. в низких дозах наблюдается лучшая всасываемость кальция. Препарат лучше принимать в обеденное время и вечером (во время еды), что предотвращает ускоренную потерю кальция во второй половине ночи вследствие циркадного ускорения резорбтивных процессов в кости. С учетом хорошей переносимости препарат может назначаться длительно как в варианте монотерапии, так и в комбинации с другими антиостеопоротическими препаратами.






Литература 1. Банникова М.Б., Бондарюк Т.О., Верткин А.Л. и др. Остеопороз и дегенеративные заболевания позвоночника в общетерапевтической практике // Русский медицинский журнал. – 2006. – № 25. – С. 1794–1798. 2. Беневоленская Л.И., Никитинская О.А., Торопцова Н.В. Остеопороз – социальная проблема XXI века // Русский медицинский журнал. – 2007. – №4. – С. 315–318. 3. Гинекология от пубертата до постменопаузы / Под ред. Э.К. Айламазяна. –М.: МЕДпрессинформ, 2007. – 495 с. 4. Зоткин Е.Г., Косульникова Е.Н. Остеопороз: от организации помощи больным к лечению // Медлайн экспресс. – 2007. – №1 (190). – С. 56–59. 5. Кишкун А.А. Руководство по лабораторным методам диагностики. – М.: ГЭОТАР–Медиа, 2007. – 800 с. 6. Лесняк О.М., Беневоленская Л.И. Остеопороз: клинические рекомендации. –2–е изд., перераб. и доп.– М.: ГЕОТАР–Медиа, 2009. 7. Новикова В.А., Аутлева Ф.Р., Хосева Е.Н. Современные возможности лечения и профилактики остеопороза у женщин в постменопаузе // Гинекология. – 2012. –№1.– Т. 14. – С. 4–7. 8. Татарчук Т.Ф. Профилактика постменопаузального остеопороза. Данные доказательной медицины. Медицинские аспекты здоровья женщины № 3/1, Спецвыпуск «ЗГТ и контрацепция», 2009. 9. Bolland M.J., Grey A., Avenell A. et al. // BMJ. 2011. Vol. 19. P. 342:d2040. doi: 10.1136/bmj.d2040. Review. 10. Chen Y.H., Wu Y.W., Yang W.S. et al. Relationship between Bone Mineral Density and Serum Osteoprotegerin in Patients with Chronic Heart Failure // PLoS One. 2012. Vol. 7(8):e44242. 11. Cheng M.H., Chen J.F., Fuh J.L. et al. Osteoporosis treatment in postmenopausal women with pre–existing fracture // Taiwan J. Obstet. Gynecol. 2012. Vol. 51(2). P. 153–166. 12. Nikander R., Sievanen H., Heinonen A. et al. Targeted exercise againstosteoporosis: A systematic review and meta–analysis for optimising bone strength throughout life // BMC Med. 2010. Vol. 21. P.8:47. Review. 13. Pereira R.M., Carvalho J.F., Paula A.P. et al. // Rev. Bras. Reumatol. 2012. Vol. 52(4). P. 580–593. English, Portuguese. 14. Walsh G.M. Treatment options for postmenopausal osteoporosis // Ther. Clin. Risk Manag. 2012. Vol. 8. P. 367–368.
Поделитесь статьей в социальных сетях
Порекомендуйте статью вашим коллегам
www.rmj.ru
Журнал медицинских статей «Молодой врач»
Уверенное прижизненное распознавание остеопороза, имеющего большое значение в проявлениях патологии костно-суставного аппарата, возможно только на основании данных рентгенологического исследования, позволяющего не только распознать остеопороз, но и определить его характер, степень проявления и распространения.
При остеопорозе происходит увеличение в объеме костномозговых ячеек, но уменьшаются и толщина и количество костных балок. Таким образом, термины остеопороз и остеопоротическая перестройка являются синонимами.
Размеры кости при остеопорозе остаются без изменений. Рассасыванию в первую очередь подвергаются костные балки, не являющиеся основными в отношении функциональной нагрузки. Гистологическая, как и рентгенологическая, картина остеопоротической перестройки различной этиологии всегда одинакова. Поэтому отличить на рентгенограмме одной кости старческий остеопороз от других видов по рентгенологической картине и тем более по гистологическим препаратам невозможно.
При разных патологических процессах патогенез остеопороза различен. В одних случаях происходит замедление костеобразования при нормальных темпах разрушения костной ткани, в других (наиболее редких) — ускорение процессов разрушения при нормальном костеобразовании, в третьих — происходит и замедление костеобразования и ускорение разрушения.
Виды остеопороза по степени распорстранения
 Резко выраженный остеопороз; кортикальный слой костей голени резко истончен, структура метаэпифизов крупнопетлистая, монотонная, состоящая из тонких костных балок
Резко выраженный остеопороз; кортикальный слой костей голени резко истончен, структура метаэпифизов крупнопетлистая, монотонная, состоящая из тонких костных балокПо степени распространения остеопороз может быть:
Местный
Как показывает само название, местный, или ограниченный, остеопороз — это небольшой очаг разрежения костной структуры, который рентгенологически ничем не отличается от начальной стадии деструктивного процесса.
Регионарный
При регионарном остеопорозе разрежение костной структуры рентгенологически обнаруживается в какой-либо области тела, например в эпифизах костей, принимающих участие в образовании какого-либо одного сустава. Как правило, регионарная остеопоротическая перестройка развивается при воспалительных заболеваниях суставов, выпотах и болях с выраженным нарушением функции.
Распространенный
Если остеопоротическая перестройка структуры захватывает все кости конечности, то остеопороз принято называть распространенным. В таких случаях остеопоротическая перестройка наиболее резко выражена в дистальных отделах конечности.
Системный
При системном остеопорозе разреженно костной структуры наблюдается во всех костях скелета. Такая остеопоротическая перестройка встречается при тяжелых заболеваниях организма и его отдельных систем, глубоких гормональных сдвигах, нарушениях обмена веществ и витаминной недостаточности, кахексии, лучевой болезни и др. В физиологических условиях системный остеопороз наблюдается в предстарческом и старческом возрастных периодах.
Виды остеопороза по характеру рентгенологической картины
 Очаговый (пятнистый) остеопороз (синдром Зудека), развившийся через 7 дней после травмы нервов предплечья и перелома II пястной кости
Очаговый (пятнистый) остеопороз (синдром Зудека), развившийся через 7 дней после травмы нервов предплечья и перелома II пястной костиПо характеру рентгенологической картины различают:
Очаговый (пятнистый, «пегий»)
Очаговый (пятнистый) остеопороз характеризуется мелкоочаговостью, участки разрежения костной структуры хорошо видны на фоне нормальной структуры окружающей кости. Именно такая картина на рентгенограмме и создает своеобразный рисунок, послуживший основанием именовать этот вид остеопороза пятнистым, или «пегим». Для этого вида остеопоротической перестройки характерно быстрое его развитие — в течение 1-3 нед в полном соответствии с интенсивностью основного патологического процесса, чаще всего острого воспаления, термического или химического ожога мягких тканей, отморожения, повреждения электрическим током и др.
Диффузный
Диффузный (равномерный) остеопороз характеризуется, как показывает само название, равномерной, монотонной картиной разрежения кости на большом участке или во всей кости.
По интенсивности или степени выраженности различают остеопороз начальный, выраженный, значительный и резкий.
Очевидно, что приведенная терминология исключает большую точность и поэтому границы между видами остеопороза и степенью его выраженности весьма условны.
Остеопоротическая перестройка может развиваться медленно или чрезвычайно быстро, приостанавливаться и уменьшаться в зависимости от развития основного патологического процесса. Иначе говоря, остеопороз — процесс не только динамический, но и, в известной мере, обратимый. Именно определение направленности процесса и является одной из основных задач рентгенологического исследования, поскольку направленность характеризует фазу течения основного заболевания.
Похожие медицинские статьи
newvrach.ru
Остеопороз | Журнал «Лечащий врач»
- #12/17 Новые возможности и перспективы пероральной терапии остеопороза Многие годы самым используемым лекарственным средством для профилактики переломов у больных с остеопорозом остается алендронат. Новая лекарственная форма алендроната в виде шипучих таблеток приводит к значимому уменьшению числа нежелательных явлений со ст
- #03/17 Костные эффекты альфакальцидола и нативного витамина D в терапии остеопороза Рассмотрен подход к лечению остеопороза, эффективно повышающий минеральную плотность костной ткани, улучшающий качество костной ткани и нервно-мышечную проводимость и сократимость двигательных мышц, а также координацию движений, что в итоге снижает риск р
- #03/17 Возможности терапии остеопороза бисфосфонатом алендронатом в практике врача первичного звена Рассмотрены современные подходы к терапии остеопороза. Приводится патогенетическое обоснование применения бисфосфонатов, характеризующихся высокой эффективностью за счет снижения риска развития новых переломов, позитивного влияния на процессы костного рем
- #12/16 Лечение больных остеопорозом в реальной клинической практике: вопросы диагностики и лечения Анкетирование 1200 врачей первичного звена здравоохранения в России показало, что они недооценивают проблему остеопороза. Метод оценки 10-летней вероятности остеопоротического перелома используют лишь 18% врачей. Пациентам с диагностированным остеопорозом
- #04/16 Альфакальцидол в лечении остеопороза: влияние на прочность костной ткани, риск падений и переломов Рассмотрено применение альфакальцидола при остеопорозе у лиц пожилого возраста. Альфакальцидол эффективно повышает минеральную плотность кости, улучшает качество костной ткани.
- #10/15 Метаболизм костной ткани и остеопороз Рассмотрены подходы к выбору средств для профилактики и лечения потерь костной ткани, восстановления ее структуры и качества. Применяемый препарат должен способствовать синтезу коллагена, формированию костного матрикса, его минерализации и, соответственно
- #06/15 Профилактика повторных переломов у детей и подростков с низкой минеральной плотностью костей Изучена этиопатогенетическая структура костных переломов у детей и подростков. Разработан подход к профилактике и лечению остеопороза у данной группы пациентов. Метод значительно уменьшит частоту костных переломов, частоту недостаточности витамина D.
- #01/15 Синдром гиперпролактинемии у детей и подростков: причины, диагностика, лечение В статье рассмотрены механизмы возникновения гиперпролактинемии. Представлены заболевания и состояния, при которых происходит повышение уровня пролактина. Изложены особенности клинической картины у детей и подростков, методы диагностики и лечения.
- #12/14 Синдром гиперпролактинемии у детей и подростков: причины, диагностика, лечение В статье рассмотрены механизмы возникновения гиперпролактинемии. Представлены заболевания и состояния, при которых происходит повышение уровня пролактина. Изложены особенности клинической картины у детей и подростков, методы диагностики и лечения.
- #12/14 Применение альфакальцидола в лечении остеопороза Альфакальцидол эффективно повышает минеральную плотность кости, улучшает качество костной ткани, улучшает нервно-мышечную проводимость, координацию движений, что снижает тенденцию к падениям, а значит, и риск переломов.
- #05/14 Анализ клинического опыта применения отечественного дженерика золедроновой кислоты для лечения остеопороза Проведен анализ российского клинического опыта применения первого отечественного дженерика золедроновой кислоты для лечения остеопороза. Врачи и пациенты высоко оценивают эффективность, переносимость и удобство назначения исследуемого дженерика.
- #05/14 Структура клинических факторов риска остеопороза и уровень потребления кальция с пищей в популяции женского населения Московской области Изучены частота клинических факторов риска остеопороза (КФРОП) и уровень потребления кальция с продуктами питания у женского населения Московской области (МО). Результаты исследования показали, что КФРОП присутствуют у 44% жительниц МО, 25,6% имеют один К
- #04/14 Профилактика нарушений минеральной плотности кости у подростков с дисплазией соединительной ткани Рассмотрены подходы к ранней профилактике остеопороза, в том числе у подростков с дисплазией соединительной ткани. Приоритетным направлением является создание оптимальных условий для накопления индивидуальной пиковой костной массы. Значимую роль играет об
- #09/13 Остеопороз — немая эпидемия 21-го века Необходимость восполнения дефицита кальция извне становится актуальной для большинства пожилых пациентов. Имеет смысл остановить свой выбор на комплексных препаратах кальция и витамина D3 без дополнительных примесей, содержащих суточные возрастные нормы к
- #08/13 Остеопороз у детей и подростков с эндокринной патологией Рассмотрены возможные причины развития вторичного ювенильного остеопороза. Представлены методы диагностики остеопороза в современных условиях, а также подходы к лечению остеопороза и остеопении у детей и подростков.
- #06/13 Остеопороз у детей и подростков с эндокринной патологией Своевременное начало пубертата является важным фактором, обеспечивающим достижение пика костной массы. У подростков с эндокриной патологией нблюдается значительное снижение минеральной плотности костной ткани. Рассмотрены виды вторичного ОП у подростков и
- #05/13 Роль образовательных программ в изменении знаний пациентов об остеопорозе и образа жизни (кальциевой диеты и физической активности) Представлена эффективная информационная программа в виде интерактивной школы, которая повышает знания пациентов с остеопорозом, ведет к модификации образа жизни (увеличению приема кальцийсодержащих продуктов и повышению физической активности), что улучшае
- #11/12 Пути сокращения расходов на лечение остеопороза Задача по снижению количества остеопоротических переломов и расходов на их лечение может быть решена при условии создания комплексной системы оказания медицинской помощи пожилым. Снижение стоимости лечения путем внедрения дженериков повысит приверженности
- #07/12 Современные возможности медикаментозного лечения постменопаузального остеопороза и пути решения проблем комплаентности Описаны подходы к лечению остеопороза с применением бисфосфонатов, стронция ранелата, деносумаба. Обязательной составной частью любой схемы лечения остеопороза является адекватный прием кальция и витамина D. Указана роль заместительной гормональной терапи
- #04/12 Кальций и витамин D3: от остеопороза до полиморбидности сердечно-сосудистых заболеваний Исследования о структуре полиморбидной патологии у пациентов с потерей минеральной плотности кости демонстрируют, что наибольшая распространенность остеопороза и остеопении отмечается у пациентов с сочетанием заболеваний, что связано с дефицитом фитамина
- #12/19 Здоровью костей и мышц способствует средиземноморская диета Питание по средиземноморскому типу не только полезно для сердца, но и может предотвратить остеопороз и потерю мышечной массы в постменопаузальном периоде.
- #12/19 Сниженная восприимчивость к инсулину приводит к уменьшению размеров костей Новая работа бельгийских ученых позволяет предположить причину хрупкости костей диабетиков
www.lvrach.ru
Программа "Остеопорозу – нет!"
Просканировать фигуру можно за считанные минуты.
Какая женщина довольна своей фигурой? Даже когда все окружающие ей твердят: «Да у тебя все в порядке!» В порядке - не в порядке, а свои проблемные зоны я знаю лучше всех
В начале года в «толстушке» мы писали о том, как белорусские врачи научились помогать людям, страдающим ожирением. Им просто урезают желудки. Иначе бедолаги уже не могут сбросить свои лишние десятки килограммов. С тех пор тема лишнего веса не дает мне покоя: как бы не довести себя до такого состояния. Да и потом, какая женщина будет довольная своей фигурой, даже когда все окружающие ей твердят: «Да у тебя все в порядке!» В порядке - не в порядке, а свои проблемные зоны я знаю лучше всех.
- Ну, если ты так переживаешь, иди просканируй свою фигуру, - напутствовал меня редактор. Благо аппарат, который может точно показать, сколько и чего лишнего есть в организме человека, в Минске есть.
КОСТИ В НОРМЕ, ВЕС – ТОЖЕ
- Главная наша задача - измерение минеральной плотности костей, чтобы диагностировать остеопороз на ранних стадиях. А параллельно мы можем определить состояние вашей фигуры. Например, в какой части тела вы поправляетесь быстрее. Или, как в народе говорят, где именно у вас нарастает жир,- пояснила врач кабинета рентгеновской денситометрии Республиканского центра медицинской реабилитации и бальнеолечения Ольга Баранова.
Сканирование заняло минут десять. Меня уложили на обычную, на первый взгляд, кушетку: «Слава богу, никто не будет меня засовывать в трубу, как это делает доктор Хаус при МРТ (магнитнорезонансной томографии – прим. ред.)». Пришлось снять часы и цепочку.
Сам сканер сначала располагался над моей головой и постепенно передвигался вдоль кушетки до самых пяток. Затем еще несколько минут компьютер распечатывал результаты обследования.
- Ну вот, с костями у вас все хорошо, можем записать, что минеральная плотность осевого скелета соответствует норме, - Ольга Владимировна показывает мне лист бумаги, на котором рядом с очертанием моей фигуры красуется и мой собственный скелет.
В принципе, нечто подобное я видела в учебнике по анатомии. - А что это за синий орган у меня? - Это, наверное, пряжка вашего ремня, - успокаивает врач. - А что с весом? - Индекс массы вашего тела 22 - самая середина нормы. - Не многовато? - Да вы что? Если бы был меньше нормы - меньше 18,5, существует риск развития проблем с костями. Если больше 25, возникает риск ожирения, страдает сердце, суставы.
ЖЕНЩИНЕ ИМЕТЬ МЕНЬШЕ 10 ПРОЦЕНТОВ ЖИРА НЕЛЬЗЯ
У 35-летней женщины с весом 111 кг 60% жира.- Но считать только индекс массы тела, как это делали раньше, неправильно, - утверждает Ольга Владимировна. - Иначе у Шварценеггера было бы ожирение. Ведь индекс считает только отношение роста к весу. А у Шварценеггера обильная мышечная масса.
Поэтому нужно смотреть процент жира. Наш аппарат считает отдельно костную ткань, соединительную, мышечную и жировую. Это называется композиционный состав тела.
Передо мной кладут табличку, в которой значит вес… моих рук, отдельно правой и левой, ног, туловища. Посчитано, сколько в них жира и мышц. Оказывается, моя правая рука весит меньше левой, а вот процент жира в них одинаков - почти 35 процентов. А общий процент жира во всем моем теле - 34,4%.
- Это очень много? - осознавать, что ты на треть состоишь из жира, не очень приятно.
- Практически норма. Но важен даже не сам процент жира, а то, чтобы распределение жировой ткани было правильным. У женщины оно должно быть по женскому - гиноидному типу, у мужчин - по андроидному. У вас как раз преобладает гиноидный тип.
Это значит, что большая часть жира располагается у меня на талии и бедрах. Ну, это я и сама вижу каждое утро в зеркале.
Для сравнения Ольга Владимировна показывает мне картинку обследования 35-летней женщины, которая при росте 150 сантиметров весит 111 килограммов.
- Видите, у нее и процент жира - 60, и тип преобладает андроидный. Это пациент для эндокринологов.
Кстати, повышенный процент жира может быть и при нормальном весе. Это тоже ненормально. Значит, у человека недостаток мышечной ткани или соединительной. Ему тоже необходимо показываться эндокринологам, чтобы искать причину.
- Бывает так, что человек начинает активно заниматься фитнесом или спортом, даже просто плавает в бассейне, а вес не уходит. Это совершенно нормально. Если проверить его на нашем аппарате, выяснится, что у него изменилось соотношение мышц и жира - жира стало меньше, а мышцы развились.
Источник: http://www.osteoporozu.net/
osteoporozu-net.livejournal.com
Остеопороз: современный взгляд на проблему | #04/08
Заболевания мышечно-скелетной системы сегодня широко распространены в мире. Наличие патологии костно-суставного аппарата у людей существенно ухудшает качество их жизни из-за болей, снижения функциональной активности и возможности перемещения, а также самообслуживания, что отягощает жизнь не только самого больного, но и его семьи и общества в целом. В условиях продолжающегося старения населения планеты и роста частоты этих состояний Всемирная организация здравоохранения (ВОЗ) провозгласила первое десятилетие ХХI века Декадой костей и суставов (Bone and Joint Decade, 2000–2010 гг.) и выделила четыре наиболее значимые для общества мышечно-скелетные заболевания: остеоартроз, ревматоидный артрит (РА), остеопороз и синдром боли в нижнем отделе спины.
Остеопороз (ОП) характеризуется снижением массы костной ткани и нарушением ее микроархитектоники, что ведет к снижению прочности кости и повышению риска переломов. Исследования, проведенные в отдельных регионах России, показали, что распространенность его среди населения старше 50 лет составляет от 23% у мужчин до 33% у женщин, при этом с возрастом увеличивается и количество осложнений ОП — переломов при незначительной травме. Наиболее типичными переломами являются переломы позвонков и трубчатых костей, после 50 лет в среднем происходит один остеопоротический перелом у одной из трех женщин и одного из восьми мужчин.
Остеопороз может быть самостоятельным заболеванием (так называемый первичный остеопороз) и может быть осложнением основного заболевания, например, ревматоидного артрита, и являться вторичным. При этом в качестве причины развития ОП при РА и ряде других воспалительных заболеваний скелета обсуждается непосредственное влияние самого заболевания на костную ткань, поскольку известно большое число общих цитокинов (ИЛ-1, ИЛ-6, ФНО-α и др.), принимающих участие в патогенезе хронического воспалительного процесса и костного ремоделирования, а также воздействие лекарственных препаратов, например, глюкокортикоидов (ГК), которые достаточно широко применяются в ревматологии. ГК подавляют костеобразование и усиливают костную резорбцию, приводя к снижению костной массы и, как следствие, повышению риска переломов. Снижение костеобразования обусловлено супрессивным действием ГК на созревание остеобластов (ОБ) и стимуляции апоптоза ОБ и остеоцитов. Кроме того, ГК влияют также на деградацию коллагена I типа посредством регуляции активности матриксных металлопротеиназ за счет повышения синтеза коллагеназы и подавления синтеза тканевого ингибитора металлопротеиназы I. Механизм действия ГК на процессы резорбции не совсем ясен: они воздействуют на созревание и повышение резорбтивной активности остеокластов. Кроме того, ГК приводят к развитию вторичного гиперпаратиреоза за счет снижения абсорбции кальция в кишечнике и увеличения выделения его с мочой. Одним из основных факторов в развитии ОП считают также подавление ГК секреции половых гормонов, что приводит к усилению костной резорбции и потери костной ткани. Кроме того, в развитии ОП при ревматических заболеваниях может иметь значение нарушение синтеза и метаболизма витамина D. При РА выявлена отрицательная корреляция между активностью заболевания и сывороточным уровнем активных метаболитов витамина D — снижение уровня 1,25(ОН)2 витамина D ведет к увеличению костной резорбции за счет отрицательного кальциевого баланса.
ОП развивается постепенно и в течение долгого времени остается бессимптомным. Очень часто первыми проявлениями ОП являются переломы, возникающие при минимальной травме (например, при падении с высоты не выше собственного роста человека) или спонтанно. Наиболее характерными для ОП являются переломы позвонков грудного и поясничного отделов, дистального отдела предплечья и проксимального отдела бедра. При развившихся переломах позвонков отмечается снижение роста по сравнению с ростом в молодом возрасте, при этом он может уменьшиться от 1–3 см при переломе одного позвонка до 9–15 см при множественных переломах позвонков. Переломы позвонков сопровождаются острой (при компрессионном переломе) или хронической (при постепенном оседании тел позвонков под действием тяжести собственного тела) болью в спине, развитием грудного кифоза и выпрямлением поясничного лордоза. Постепенно теряется линия талии и выдается вперед живот, а в выраженных случаях нижние ребра касаются крыльев подвздошных костей.
Для диагностики ОП большое значение имеет тщательно собранный анамнез с выявлением факторов риска заболевания. Идентификация наличия ОП у конкретного индивидуума включает оценку семейного анамнеза ОП, образа жизни (вредные привычки, физическую активность, питание и др.), наличие переломов, репродуктивный анамнез, наличие заболеваний и медикаментозной терапии, приводящих к ОП.
Физикальный осмотр включает измерение роста и веса. Снижение роста на 2,5 см за год или на 4 см и более за жизнь может свидетельствовать в пользу ОП, осложненного переломами позвонков. Если перелом был недавно, может отмечаться локальная болезненность в области позвонка, а прогрессирующие изменения осанки могут сопровождаться паравертебральной болезненностью при пальпации и напряжением параспинальных мышц, ограничением подвижности в позвоночнике.
Для диагностики ОП применяются различные инструментальные методы: рентгенография костей и измерение минеральной плотности кости с помощью костной денситометрии. Рентгенография костей остается единственным методом исследования, позволяющим оценивать анатомические особенности костей и структуру костной ткани, а также различные повреждения костей. Одним из недостатков рентгенографии в диагностике ОП является низкая чувствительность метода, позволяющая определять уменьшение костной массы, когда степень снижения минерализации достигает 20–40%. В настоящее время рентгенография используется для выявления или подтверждения переломов костей любых локализаций. Для диагностики остеопоротических переломов тел позвонков используется метод рентгеновской морфометрии позвоночника.
В настоящее время «золотым стандартом» диагностики является измерение минеральной плотности кости (МПК) с помощью двуэнергетической рентгеновской абсорбциометрии (DXA), когда оценивается количество минерализованной костной ткани в сканируемой площади (г/cм2). Одним из стандартных методов исследования является денситометрия поясничного отдела позвоночника и проксимального отдела бедра, так как на основании многочисленных методов оценки было показано, что распространенность переломов коррелирует с показателями МПК этих областей.
Для дифференциальной диагностики первичного остеопороза и метаболических заболеваний скелета, а также перед назначением антирезорбтивной терапии рекомендуется обязательное исследование кальция и фосфора в крови и кальция в суточной моче или отношения кальция к креатинину в утренней моче. Следует помнить, что при первичном ОП уровень кальция и фосфора в крови находится в пределах нормы, однако возможна гиперкальциурия, особенно для варианта течения ОП с повышенным костным обменом. Кроме того, могут применяться и дополнительные лабораторные методы, целью которых является установление диагноза основного заболевания, одним из симптомов которого является остеопения.
Лечение ОП включает в себя как немедикаментозные способы терапии, так и фармакологическое вмешательство. Среди немедикаментозных методов следует отметить образовательные программы, отказ от вредных привычек (курения, злоупотребления алкоголем, кофеином), занятия физкультурой (гимнастика, изометрические упражнения, плавание), особенно от тяжелых физических нагрузок. Необходима профилактика падений (коррекция зрения, лечение сопутствующих заболеваний, оценка и изменение домашней обстановки, обучение стереотипу движений, тренировка равновесия).
Основная цель лечения ОП — нормализация процесса костного ремоделирования, которая приводит к увеличению или стабилизации минеральной плотности кости, улучшению качества кости и снижению частоты новых переломов. Клинически это проявляется уменьшением болевого синдрома, расширением двигательной активности, улучшением качества жизни пациента.
Для лечения уже развившегося ОП и предупреждения возникновения новых переломов используется весь арсенал современных медикаментозных средств, как в виде монотерапии, так и комбинированной терапии.
Патогенетическая терапия ОП включает препараты, замедляющие костную резорбцию: бисфосфонаты (БФ), кальцитонины, селективные модуляторы эстрогенных рецепторов (СМЭР), эстрогены; а также медикаменты, преимущественно усиливающие костеобразование, — паратиреоидный гормон, и средства, оказывающие многоплановое действие на костную ткань, — витамин D и его активные метаболиты, стронция ранелат.
Среди БФ в настоящее время наибольшее применение в клинической практике получил препарат алендронат. Алендронат рекомендуется для лечения постменопаузального ОП, остеопороза у мужчин и глюкокортикоидного ОП. Препарат назначают в дозе 70 мг 1 раз в неделю или 10 мг ежедневно длительно при первичном ОП; в дозе 5–10 мг ежедневно при глюкокортикоидном ОП; с профилактической целью женщинам в ранней постменопаузе с остеопенией в дозе 5 мг ежедневно или 35 мг 1 раз в неделю. Его клиническая эффективность доказана в ходе проведения многолетних качественных исследований: так, он показал постоянный терапевтический эффект в течение 10 лет лечения. Ибандроновая кислота — новый лекарственный препарат класса БФ, который в настоящее время используется для лечения постменопаузального ОП. Это пока единственный БФ, который при приеме 1 таблетки в дозе 150 мг 1 раз в месяц ведет к нормализации костного обмена и увеличению МПК, снижению риска переломов.
Пероральный прием БФ может вызывать побочные эффекты, связанные с поражением желудочно-кишечного тракта (ЖКТ) (эзофагит, эрозии и язвы верхних отделов ЖКТ, геморрагии, гастрит, боли в животе, диспепсия, изжога, метеоризм, запор или диарея), а также головную боль, боли в мышцах и костях, снижение уровня кальция и фосфора в сыворотке крови, в редких случаях — сыпь и эритему.
В России широкое распространение для лечения ОП получил синтетический кальцитонин лосося, который выпускается в двух формах: инъекционная — в дозе 100 МЕ и интраназальный спрей — в дозе 200 МЕ. Сравнение этих двух форм четко показало сопоставимость результата их действия на костную ткань. Так, было продемонстрировано, что интраназальное применение кальцитонина оказывало практически такое же сохраняющее действие на массу костной ткани, как и подкожное введение в эквивалентной дозе.
Использование синтетического кальцитонина лосося в непрерывном режиме умеренно повышает МПК в позвоночнике и бедре, снижает риск переломов позвонков через 5 лет лечения. Кроме того, одним из существенных достоинств данного препарата является его выраженный анальгетический эффект, особенно в отношении костных болей, который связан с прямым центральным действием, осуществляемым через специфические рецепторы центральной нервной системы.
Показаниями к его назначению являются постменопаузальный и сенильный ОП, ОП у мужчин и стероидный ОП. Кальцитонин является препаратом выбора у больных, имеющих острый болевой синдром на фоне остеопоротических компрессионных переломов тел позвонков.
С 2005 года в России применяется еще одни препарат для лечения постменопаузального ОП — стронция ранелат, при ежедневном приеме которого отмечается достоверное повышение МПК во всех отделах скелета, снижение относительного риска новых переломов позвонков и периферических костей. Отмечается достаточно удовлетворительная переносимость препарата: побочные эффекты связаны с поражением ЖКТ (тошнота, диарея, гастрит), а также возможны головная боль, дерматит.
Заместительная гормональная терапия (ЗГТ) не потеряла своей актуальности для профилактики ОП. Однако в настоящее время вопрос о назначении и длительности ЗГТ решается индивидуально для каждой пациентки в зависимости от противопоказаний и возможного риска осложнений. ЗГТ предпочтительно назначать пациенткам, имеющим климактерический синдром. Перед началом ЗГТ и во время лечения необходимо гинекологическое и маммографическое обследование пациенток.
Адекватное употребление кальция и витамина D, содержащихся в пищевых продуктах или лекарственных препаратах, — существенная часть профилактики ОП.
Препараты кальция и витамина D должны быть обязательным компонентом любой схемы лечения ОП, хотя самостоятельного значения в лечении данного заболевания они не имеют, за исключением мужчин и женщин старше 65 лет, у которых имеется гиповитаминоз D. Включение в схемы лечения ОП препаратов кальция обусловлено, во-первых, гипокальциемическим действием большинства ингибиторов костной резорбции, во-вторых, прием кальция после прекращения терапии препаратами для лечения ОП позволяет затормозить реактивное усиление костной резорбции (феномен «рикошета»). Рекомендуемая суточная доза элементарного кальция для пациентов с установленным диагнозом остеопороза, а также для принимающих глюкокортикостероиды и для людей в возрасте старше 65 лет — 1000–1500 мг. Потребность в витамине D составляет для людей моложе 50 лет 400 МЕ, а для лиц 50 лет и старше — 800 МЕ в сутки. При отсутствии гиперкальциемии препараты кальция и витамина D могут назначаться на неопределенно длительный срок.
При приеме препаратов кальция и витамина D возможно возникновение следующих побочных эффектов: запор, метеоризм, гиперкальциемия и гиперкальциурия. У женщин дополнительный прием кальция увеличивает риск образования камней в почках при приеме его отдельно от пищи. Для уменьшения риска развития побочных эффектов препараты кальция следует принимать после или во время еды, при этом однократно принятая доза не должна превышать 600 мг элементарного кальция. Лицам с мочекаменной болезнью лечение препаратами кальция необходимо проводить с осторожностью.
В заключение следует отметить, что ОП входит в 5 наиболее актуальных для здравоохранения развитых стран заболеваний в связи с широкой распространенностью и медико-социальной значимостью. Современные методы профилактики и лечения позволяют у значительной части пациентов улучшить качество костей и снизить частоту переломов. Однако следует помнить, что исход заболевания зависит от своевременной диагностики и назначения терапии врачом, с одной стороны, и готовности пациента к длительному лечению, с другой стороны.
Литература
-
Беневоленская Л. И. Проблема остеопороза в современной медицине // Научно-практ. ревматол. 2005. № 1. С. 4–7.
-
Клинические рекомендации «Остеопороз. Диагностика, профилактика и лечение» / Под ред. Л. И. Беневоленской, О. М. Лесняк. М.: ГЭОТАР-Медиа. 2005. 171 с.
-
Руководство по остеопорозу / Под ред. Л. И. Беневоленской. М.: БИНОМ. 2003. 523 с.
Н. В. Торопцова, доктор медицинских наук Л. И. Беневоленская, доктор медицинских наук, профессор Институт ревматологии РАМН, Москва
www.lvrach.ru
Остеопороз
Статьи, обзоры, рекомендации, стандарты по теме: УточнитьКомпания Санофи запускает в России бренд «Д-Сан», новый витамин D3 (холекальциферол) в форме масляного раствора
Фармацевтическая компания «Натива» стала официальным дистрибьютором швейцарской компании ЭффэРикс Фармасьютикалз (EffRx Pharmaceuticals SA) и будет заниматься продвижением препарата Биносто®…
Опубликовано в журнале: «Уральская медицина» № 7 (292), апрель 2006 г., с. 4-5 Остеопороз в большей части случаев протекает скрыто, отсюда его второе название - «тихая (или безмолвная) эпидемия». Многие больные часто ни о чем не подозревают, пока вдруг «среди полного здоровья» не грянет гром - перелом. Как этого избежать нашим читателям рассказывает Артем Анатольевич ПОПОВ, доцент кафедры внутренних болезней № 2 Уральской государственной медицинской академии, член Российской Ассоциации по остеопорозу. - Артем Анатольевич, что такое остеопороз? - Остеопороз - это заболевание, при…
Планирование терапии остеопороза основано на знании причины, его вызвавшей, наличии или отсутствии переломов, а также определении уровня МПК
постменопаузальный остеопороз, минеральная плотность костной ткани, селективные модуляторы эстрогеновых рецепторов, тиболон
О.Ф.Серова, В.У.Торчинов Московский областной НИИ акушерства и гинекологии (директор – член-корр. РАМН, проф.В.И.Краснопольский) Остеопороз - системное метаболическое заболевание скелета, характеризующееся уменьшением массы костной ткани в единице объема по отношению к нормальному показателю у лиц соответствующего пола и нарушением микроархитектоники костной ткани с последующим повышением хрупкости костей и учащением риска переломов. Являясь широко распространенным обменным заболеванием костей, остеопороз имеет огромное медико-социальное и экономическое значение. Следует отметить, что…
Опубликовано в журнале: «Мегаполис & Здоровье» 18 апреля 2006 года №7 (36), с. 8-9 Кандидат медицинских наук, доцент кафедры внутренних болезней Уральской государственной медицинской академии, член Российской Ассоциации по остеопорозу Артем Анатольевич Попов В редакцию «Мегаполис & Здоровье» каждый день поступают письма с вопросами читателей. Среди них немало вопросов, связанных с патологией костей и остеопорозом. Мы попросили ответить на них кандидата медицинских наук, доцента кафедры внутренних болезней Уральской государственной медицинской академии, члена Российской Ассоциации…
Опубликовано в: «Эффективная фармакотерапия в эндокринологии» »» сентябрь 2010 Н.В. Торопцова Научно-исследовательский институт ревматологии РАМН, Москва Остеопороз (ОП) – одно из наиболее распространенных заболеваний среди пожилых людей, для которого характерны снижение минеральной плотности и ухудшение качества кости, следствием чего является повышенная ее хрупкость. Последствия ОП в виде переломов позвонков и трубчатых костей обусловливают значительный подъем заболеваемости, инвалидности и смертности. Риск любого перелома в течение жизни составляет около 40% и эквивалентен…
Опубликовано в журнале: «Журнал Эндокринологических Исследований» 2003, том 26, С. 353-358 С. Ортолани*, А.Скотти** и Р.Керубини* * Цент нарушений обмена веществ костных тканей, Государственный Институт Медицинских Исследований (ГИМИ) Оксолоджико, Италия, Милан. ** Министерство Здравоохранения , Италфармако С.П.А., Синицелло Бальзамо (Милан), Италия. Краткий обзор. Сильное воздействие кальция в основном изучалось при его пероральном применении женщинами как предклимактерического, так и постклимактерического периода, в то время как данных о применяющих препарат мужчинах собрано очень…
Опубликовано в журнале: «Русский медицинский журнал», 2008, Том 16, №20, с. 3-11 В. Вуттке1, К. Горков2, Д. Сейдлова–Вуттке11 Университет в Геттингене, Германия 2 «Бионорика», Ноймаркт, Германия Из–за повышенного риска рака молочной железы и сердечно–сосудистых заболеваний, таких как инфаркт миокарда или инсульт [7–11], перевешивающих доказанную эффективность гормональной терапии (ГТ) в отношении проявлений климакса, ее положительное влияние на метаболизм в костной ткани и состояние слизистой оболочки влагалища [1–6], пациентки все реже соглашаются на этот вид лечения. Поэтому и врачи,…
Метаболическое заболевание костей, генерализованная потеря костной массы, превосходящая возрастную и половую нормы, что приводит к снижению физической прочности кости и развитию переломов
medi.ru










